処方薬における不正
PHARMACY FRAUD
嘘のない処方箋
A CLEAR PRESCRIPTION
PHARMACY FRAUD
嘘のない処方箋
A CLEAR PRESCRIPTION
ドウェイン・ルビー
Dwayne Luby, MBA, , CPA, AHFL
ダン・ガイガー
Dan Geiger, MBA, , AHFI
アンドレア・ロペス
Andrea Lopez, MSM, AHFI
Dwayne Luby, MBA, , CPA, AHFL
ダン・ガイガー
Dan Geiger, MBA, , AHFI
アンドレア・ロペス
Andrea Lopez, MSM, AHFI

保険会社や薬剤給付管理会社(pharmacy benefit managers 以下PBM)に勤める監査人や不正検査士は、私たち国民全てに影響を及している何百万米ドルもの不正スキームと闘っている。本編では、監査人や不正検査士が、いかにして不正防止プログラムを構築し、どのようにして具体的に不正のケースを解明に導いていくのかを検証する。そして調査活動を妨げる可能性がある法的措置についても述べていく。
シャーリーは疑いを抱いていた。PBMの「事前承認制度の代理人」(“prior authorization (以下PA) representative”)として彼女の仕事は患者履歴、支払い機関の要件、その他の基準に基づき、ある特定の医薬品の調剤について査定することである。シャーリーは疑いをもって審査するよう訓練を受けていた。よって、ある薬局がほぼ未熟児にしか処方されない高額薬品であるシナジス(Synagis)のPAを電話申請してきた際、その申請書類に警告マークをつけ、上層部へと送った。 彼女の行動は望ましいものだった。
付与されていた診断コードに基づくと、シナジスは医学的に必要でなかったため、その申請は最終的にはPA手続きを経て却下された。しかし、その薬局は迂回策をとり、別の診断コードを使って同内容の申請をまるで新規案件のように再提出してきた。その申請はまたもやPA手続きを要求されたが、今回は承認されたのだった。
しかし、シャーリーはその結果に満足していなかった。彼女は提出書類を追跡調査し、(同薬局の申請)パターンを文書にまとめ、上司に提出した。上司はその情報をPBMの特別捜査部隊へ手渡した。この行動により、連邦と州当局に照会された何百万米ドルもの不正ケースを早急に立件できることになった。
PBMはシャーリー(仮名)を採用した直後、処方薬に関する不正を検知・処理できるよう彼女に訓練を施した。もしPBMの不正検査士が、処方薬における不正と闘うことが可能になるならば、このような訓練プログラムの実施は必須といえるであろう。(末尾「薬剤給付管理会社(PBM)とは?」“What is a Pharmacy Benefit Manager?” を参照)
処方薬における不正と闘うための基盤作り
(CREATING A FOUNDATION FOR COMBATING PHARMACY FRAUD)

ここでは、処方薬における不正にが挑むために有効なプログラムを構築・維持管理するための必須要素、不正解明に役立つ具体的な手続きおよび図らずもこれらの調査活動を妨げてしまう可能性のある法的措置について検証していく。
企業文化とコミュニケーション (CORPORATE CULTURE AND COMMUNICATION)

社内で保険受給者の処方薬の給付を管理するか、管理事務をPBMへ外注し契約管理するかに関わらず、企業の意思決定者が特別調査による主要な成果とリスクの可能性を確実に認識するには、プログラム・インテグリティ部門特別捜査部隊(以下SIU)の・調査官・上級管理職間のタテ・ヨコ両方向のコミュニケーションを保つことが不可欠である。
加えて、SIUは請求手続き、アカウント管理、コールセンター、ヘルスケアプランの支払い機関の担当部門などの社内のステークホルダーとも、定期的にコミュニケーションをとる必要がある。彼らは全て価値ある情報の入手元でもあるからだ。
望ましい契約とは (GOOD CONTRACTING)

PBM・支払い機関と薬局ネットワーク間の契約には、徹底した効果的な監査・調査を可能にするための十分な要件を盛り込む必要がある。具体的には、最低限以下の項目が挙げられる。
・薬局スタッフが監査に対して十分な協力体制をとること。
| ・ | 事前通告の有無にかかわらず、監査が実施可能であること。不正の疑いがあり、事前通告後や監査前に証拠が偽造・隠滅される懸念がある場合には、不可欠な要素となる。 |
| ・ | 監査人が全ての参考資料(例:インボイス、患者の署名履歴)を入手できるようにする。 |
| ・ | もし、薬局が監査に非協力的もしくは、重大な過ちが発見され、監査後も書類による十分な説明がなされない場合、PBMもしくは支払い機関(例:大手保険会社、州運営の低所得者医療扶助制度など)は、支払い機関が所有する(薬局)ネットワークの場合においては、急きょ資金の拠出を留保および/もしくは該当契約を解除できる。 |
処方薬のおける不正を検知するには (FINDING PHARMACY FRAUD)

データマイニング Data Mining
支払い機関への処方薬請求に責任を有する全ての企業もしくは部門は、高度な訓練を受けた経験豊富な人材による専門チームを擁する必要があるのは言うまでもない。必要な最新のコンピュータ・ソフトウェアを使えば、超過支払いと思われる請求や異常な請求パターンの薬局を特定することができるであろう。危険信号とみなされる上記要素のサマリー・データを抽出することにより、CFEは不正な請求パターンの指標となる異常な請求パターンを発見することが可能だ。
データの収集後、はアクセスやエクセルのようなパソコンソフトで、容易にデータを処理し、各要素ごとの統計値(代表値、平均値、標準偏差など)を算出することができる。またデータ要素ごとの標準値との分散点は、各薬局のコンピュータで算出することが可能だ。処方薬申請データの分析に使用する共通要素としては、以下の項目などが挙げられる。
・支払総額
・平均処方薬額(標準以上、もしくは以下の金額は問題の可能性あり)
・年次もしくは月次の各加盟会員ごとの平均請求件数
・請求取り消し率(標準以上、もしくは以下の率は問題の可能性あり)
・麻薬取締局が規定する一覧表(DEA [Drug Enforcement Agency] schedule)
に該当する医薬品の請求割合。特に別表II(schedule II)に該当するもの。
は各データ要素の相対的な不正の兆候の度合いを比較したり、それぞれの比較値を組み合わせて一つの総体的な値を出すことにより、さらに一歩進んだ分析を行うことができる。このプロセスにより、最も高い不正リスクを示しているであろう薬局をおおまかに判別できるかもしれない。データ要素の代表値・標準偏差、およびその他の手続きをコンピュータ計算する前に、各薬局のデータを同種グループごとに分別すれば、さらに作業を高度化することができる。通常使用される同種グループのカテゴリーとは:
・薬局チェーンストア
| ・ | 薬局サービス行政機構(pharmacy services administrative organizations 以下PSAO。PSAOとは、独立系・小規模な薬局チェーンストアを組織として代表し、また会員とする機関である。PSAOは通常、中央集中型の契約管理や支払システムのようなサービスを提供する権限を委任されている。) |
・地方の薬局
・専門薬局(例:福祉施設に併設する薬局、調剤薬局など)
また、よく使われるデータマイニング技術としては、はっきりとした理由がないのにもかかわらず、ある特定の医薬品に対して異常な請求パターンを持つ薬局を探し出す技術が挙げられる。請求された医薬品が実際には処方されていないとき、架空請求を行う薬局においてよく見られるパターンである。この技術は、当たり外れがあるが、うまくいったときは大量の不正を明らかにすることが可能だ。
が不正を検知したときは、データ内の兆候を示すかもしれない何かの存在をより早急に判断するため、薬局の請求パターンを分析すべきである。もしCFEがパターンを特定すれば、類似の請求パターンをもった別の薬局があるか否かを判断するために他の全ての薬局のデータを分析すべきである。そして、もし類似パターンに該当する薬局があれば、CFEはそれらの薬局の調査を検討すべきである。
有効なデータマイニング方法として他に挙げられるのは、受給者の医療請求と処方薬履歴を比較し、長期間にわたり、ある特定の医薬品についての請求は山ほどあるのに、その他の医薬品についてはほとんど、もしくは全く請求がないパターンが存在するかどうかを確認することである。この種の分析方法には各関係機関の協力を要するが、薬局・会員もしくは医師による不正行為を見破る手段として非常に有効である。
不正の疑いのある請求のパターンを特定する目的でデータを分析する際は、薬品とその使用法について十分な知識を備えていることが重要である。可能ならば、看護士・薬剤師・薬剤技師などのヘルスケア専門家たちで構成された総合的な調査メンバーを揃えたいところだ。専門家たちは、薬が通常どのように処方されるかという自身が持つ知識だけで不正を検知できるかもしれない。例えば、エクスプレス・スクリプツ社の最近のケースでは、通常ハイリスクの幼児や9月から4月にかけて呼吸器合胞体ウイルス(respiratory syncytial virus)の感染防止のために小児患者に処方されるシナジス(冒頭のケースでも言及された薬)の請求が含まれていた。これらの請求は、成人を含めた家族の複数の名前を使い、申請されていた。よって、この申請にはさらなる精査を要するという警告マークが添付されることになった。
経験豊富なCFEにとってみれば、前述のデータマイニング技術などは、利用しうる有効な手段の上っ面をなでている程度の技術だが、請求を審査するチームが用いるべき基本的な技術がいくつか含まれている。
通報の引き出しとその取り扱い (TIP SOLICITATION AND HANDLING)

他の犯罪と同様に、通報は処方薬における不正を発見するために重要かつ効果的な手段である。薬局に絡む通報は、大抵の場合以下のような主体からのものである。
・顧客と保険受給者
・薬局の従業員もしくは競合薬局の従業員
・医師もしくは他のヘルスケア専門家
・法律執行機関の職員
| ・ | ヘルプデスクもしくはその他の従業員(彼らに社内研修プログラムを行えば、質の良い通報を確保することが可能である) |
潜在通報者の情報提供を容易にし、将来の不正に対する通報を最大限に活用しよう。不正に関する通報ホットラインの設置や支払い機関のウェブサイトにEメールリンクを貼ることは、通報を受け取るために非常に有効な手段である。
不正を発見するために考えられる手段とは (OTHER METHODS OF IDENTIFYING FRAUD)

保健福祉省の監察総監室の除外リスト(the Office of Inspector General Exclusions List)を利用し、不正な薬局を特定するためにネット上でモニターする。「有罪判決を受けた薬剤師・薬局」「処方薬における不正」「薬剤師・薬局による不正」「薬剤師・薬局が罪状を認める」などのキーワードを使いネット上で検索してみる。
また、以下のような不正防止関連のサイトをチェックする。例えば、国立医療不正防止協会(National Health Care Anti-Fraud Association)、国立医薬品転用調査協会(National Association of Drug Diversion Investigators)、保険詐欺対策連合(Coalition Against Insurance Fraud)、そしてもちろん米国公認不正検査士協会(Association of Certified Fraud Examiners)が挙げられる。
また、他のCFEとの連携や、疑わしい不正請求を検知するために日常的な監査を実施することも重要である。
不正の立証:調査手続き (PROVING THE FRAUD: EXAMINATION PROCEDURES)

会員と医師による証明 Member and Physician Verifications
不正の疑いをもつ請求パターンが薬局にあると判明したならば、そのケースの事実に即してアクション・プランを策定する。大抵の場合、支払い機関に請求された処方薬の却下・証明を確認するために、まず医師や患者などの第三者に連絡がいく。よって、当初は自分たちが調査対象となっていることに薬局は気づかないかもしれない。CFEが立証のために医師と患者の双方に連絡をとるケースもある。調査は、他にとりわけ理由がなければそのまま完了する。他の理由とは、1名以上に共謀の疑いがあったり、薬局がサンプル薬品の再包装などの半合法的もしくは闇市場での医薬品を処方している疑いがあったり、医薬品の不法購入の疑いがある場合である。このようなケースにおいては、購入確認のような更なる手続き(購入確認を参照)が実施されるべきである。しかし、大半のケースにおいては、不正請求という疑いを裏付けてくれるような新たな情報が、その後出てくるであろう。
この段階では、CFEが先入観をもたないことが重要である。さもなければ貴重な時間とリソースを無駄にすることになるかもしれない。例えば、もし、医師に(処方薬の)証明を依頼し何回か却下されてしまったとき、不正は、実際は存在しないのかもかもしれない。薬局が医師のID番号を正確に請求申請に記載していなかったため、その確認依頼が間違った医師に送付されていたかもしれない。最もありがちなのは、医師のID番号である麻薬取締局番号もしくはメディケイド・プロバイダー番号(Medicaid Provider number)の間違いである。残念なことに、この間違いは薬局からの請求で頻繁に発生し、処方薬請求全体のおよそ6−10%にも上る。この時点で、CFEは型どおりの机上での監査を行ったり、監査の本当の対象である薬局の耳に入らないように、不審な請求に加え、その他の請求も含めた処方薬のコピーの提出を依頼することが考えられるだろう。
監査の主な目的とは、問題となっている処方薬に、ハードコピーの処方箋に記載されている医師ID番号と同じ番号が記載されて申請されているかを確認することである。この結果により、次にとるべき手段が決まる。もし、医師ID番号が間違っていれば、“正しい”医師に連絡を取り、処方薬の認証を依頼する必要がある。ハードコピーの処方箋に記載されている通りに、医師ID番号が申請されているかどうかという点に注意を払い、そして、次の調査手段を考える。これらのケースにおいて、よく見られるのは、コピー印刷した箇所やデジタル画像が、問題の処方箋のハードコピーの表と裏に含まれているパターンである。(もしNYの州法のように、処方箋のハードコピーの複製が禁じられているならば、CFEが所有するたくさんのメモ記録でも事足りるであろう。)
現場での監査 (ON-SITE AUDITS)

CFEが、薬局に連絡する前に医師や患者などの第三者へ連絡したり、現場での監査を行う前に出来ることを効果的にやり尽くしたならば、今度は現場での監査を考える時期である。全ての薬局の記録が法執行機関に押収されてしまうような特別なケースを除いては、現場での監査は、通常、適切な行動である。もしCFEが薬局に対する法的措置を阻害しないことを理解し合意すれば、大抵の場合、法執行機関は記録入手依頼を許可してくれるだろう。不適切な行動とは、記録の取り扱い上の誤りや、調査担当の法執行機関職員の明白な承諾なしに、薬局に返金を迫ることなどであろう。
CFEは、差し迫る監査に対して事前通告を薬局に行うか、もしくは単純に監査当日ひょこっと現場に現れるかの判断を求められる。しかし、監査結果の完全性を保護するためには、事前通告なしの監査があることを薬局との契約書内で規定しておく必要がある。(また、不正の疑いのあるケースは例外にする場合もあるかもしれないが、州法で薬局の監査に関して特別な事前通告を命じられるケースが増えてきている。よって、監査を実施する州の法律には注意を払い、順守するようにしなければならない。)
もし、薬局側が要求していないのならば、現場監査の事前通告は好ましいものではない。なぜなら、もし不正があるならば、事前通告により当然のごとく記録を隠滅・隠匿・偽造もしくは変造する機会と動機を従業員に与えてしまう可能性があるからだ。しかし、事前通告をしない場合、薬局側が人手不足を理由にCFEが望む記録の入手を拒絶するリスクがある。
目下、調査対象であることを薬局に感知させないために、定期的な監査の事前通告をし、その後“不正”の現場監査を行うことが無難かもしれない。また、もし薬局が既に調査を感知している、もしくは、不正犯罪者がすでに数多くの架空請求をしていたり、証拠の主要な情報源がサプライヤーの購入記録であるなど不審な行動を取り繕うことが不可能な状況であれば、事前通告も問題ないであろう。
事前通告はするが、薬局の警戒心を抑える方法とは、その地域で別途定期的な現場監査を担当している監査人と調整を図ることである。監査が予定されているという話題は大抵、周囲の薬局に広がる。地域内の別の薬局でも監査が行われているならば、対象となる薬局はパニック状態になりにくいだろう。しかし、私たちはこれまで、監査前に薬局の記録が謎めいた盗難に遭ったり、火災や洪水によって破壊されてしまったという稀有な例を、幾度か見てきている。ある極端なケースでは、薬剤師が記録は地震で飲み込まれてしまったとまで主張していた。このような例を全て考慮すると、監査の事前通告をするか否かは個別に検討することになるだろう。
現場監査で記録を精査することに加え、CFEは人の出入り、電話の受発信状況、棚在庫の量、その他、調査段階においてのちに有益に働くものならどんなことでも記録をとっておくべきである。不正を働いている薬局の共通項とは、医師からの電話依頼に基づく処方箋のハードコピーの割合が、他局よりかなり多いということである。もし、CFEが数時間現場にいて、薬局の電話がほとんど鳴らない場合は、不正の疑いが濃くなるだろう。
別の部屋から持ってきた記録をCFEが受け取るとき、また別の問題が現場で起こる。薬局の従業員は、記録を変造・再印刷したものを、原本としてCFEに渡そうとすることがよくある。プリンターからでてきたばかりの温かい記録は、表面をこすった時にインクがにじむのと同様(親指テストとも言う)、原本でないという紛れもない証拠である。CFEは、記録が取り出されたままの状態で検査できるよう主張すべきである。
購入確認 (PURCHASE VERIFICATIONS)

状況によっては、医薬品の購入確認が処方薬における不正を立証する際に最も有効な手段となるかもしれない。在庫仕入れや別の薬局からの譲渡を含めた全入手経路からの購入履歴の提出と、全購入経路を公開したという供述書への署名を薬局に要求すべきである。その後、一定期間における全購入薬品の要約報告書をサプライヤーに作成させ、それをCFE宛てに“直接送付させる”必要がある。この手続きは、人為的ミスや書類の紛失を主張されがちなインボイスの現場監査よりも、効率的かつ信頼性があり、また正確である。一方、薬局が作成したり、サプライヤーから薬局に直接送付されてしまった書類は全て疑わしく、そのまま受諾するべきではない。
以下は、購入確認のプロセスを適切に利用している一般的な状況を例証している。
CFEが薬局の請求データの大半を入手できる。この状況は、薬局の記録が押収されたり、法執行機関がPBMやメディケイド(低所得者医療扶助制度)のような主要な第三者機関から請求記録の提出を命じた時に起こりうる。または、数多くのメディケイド受給者がいる低所得地域においてよくあることだが、“一つの”第三者機関が薬局の主要な支払い機関であったり、一つの大企業がある地域を支配し、一つのPBMがその請求管理業務を処理している場合にも、請求データの入手が可能である。
一定期間の新規の処方箋数を、新規の処方薬請求番号の始まりと終わりの差異で割れば、第三者支払い機関に占める特定の薬局の請求割合を推定することができる。例えば、もし支払い機関が過去1年間の5,000件の新規請求(再投薬ではなく)に対して支払っており、(薬局の)処方薬請求番号が00120010で始まり00130010で終わっていたとすれば、支払い機関は、薬局の請求のおよそ50%に対して支払を行っていたと合理的に推定できる。ある特定の支払い機関に占める薬局の請求割合が高いほど、購入確認監査によって、一般的な処方薬における多くの不正手口の疑惑に対して、より強固な裏付け証拠が得られるため、請求割合を推定することは重要である。この例でいえば、架空請求をしたり、半合法的市場や闇市場の薬品(医師のサンプル薬品、非合法の再購入品、盗難薬品など)を使用している薬局でも、仮に薬局の請求申請に占める支払い機関の割合がわずか5%ならば、それほど強欲であるとは言えないだろう。
高額だが一般的でない医薬品が、同業者グループに比較して、より多く請求されている。薬局の近所に、当該の薬品が必要な専門性をもつ医者(例:化学療法を行う)がいる、というような論理的説明がない限り、このような請求パターンが不正であることは、まず間違いない。たとえ一つの支払い機関が、薬局の取引のわずかな割合しか占めていなくても、最も頻繁に請求されている医薬品や、一般的ではないが、高額な医薬品に対する購入確認を行う価値はあるだろう。
ケースのまとめ (WRAPPING UP THE CASE)

事件簿 Case Files
ある時点で、CFEは通常、召喚状を受けて、法執行機関に記録の提出を要求されることになるであろう。この理由においてだけでも、監査人の記録メモやコピー資料を含め調査ファイルは極力完全で、きちんと整理された状態にしておくことが肝要である。また、不正のケースは大抵非常に複雑なので、訴追に不可欠である不正手口への法執行機関の理解を手助けするために、不審な活動を概説するフローチャートや図表の利用は重要かもしれない。また、保管の目的からすれば、CFEの管理下にある施錠されたファイル棚のような安全な場所で記録を保管することが重要である。
通報するかしないか、それが問題だ
(TO REPORT OR NOT TO REPORT, THAT’S THE QUESTION)

あるケースが終了したと思われたあとでも、CFEの観点からすれば、収集された証拠によって、不正行為があったという結論が裏付けられるかどうかを見極めなければならない。もし裏付けられないのであれば、証拠の再収集を試みたり、フォローアップ・アクションを予定したり、薬学教育も必要かもしれないが、基本的には調査は完了してしまっている。しかし、もしCFEが不正を疑うのならば、どの法執行機関に疑わしいケースを通報したいのかを判断する必要がある。この時点で、経験豊富なCFEの知識や人脈は、多くの場合、とても貴重であることがわかる。(通報後は)法執行機関が次のステップを示してくれるだろう。
法的措置 (LEGISLATIVE ACTIONS)

州政府はヘルスケアに関わる不正を抑止するために積極的な策をとっているが、その一方、別の動きも出てきている。それは、医薬品業界のロビー活動グループが、圧力をかけて処方薬における不正を検知・立証するための調査官の権力を大幅に妨げる制限を含む州法を、うまく通過させていることである。例えば最近では、ルイジアナ州がHB1468/Act290を制定した。これは不正な請求も例外とせず、支払い機関が請求の監査に費やす時間に大幅な制限をつけている。テキサス州でもまた、ジョージア州の「医薬品業界の権利章典」(“Pharmacy Bill of Rights”)と同様、「即時支払」法(“Prompt Pay” law)に監査に関する制限を設けている。しかし、ルイジアナ州とは異なり、テキサスとジョージア州法は不正に関わるケースに対しては、例外規定を盛り込んでいる。もし支払い機関が、このような制限がある州でビジネスを行う場合、州政府やPBM、さらに可能ならば、不正に甘い条項を含む法律を通過させないために協力できる業界団体と連携することが重要である。
誰もが処方薬における不正と闘っている (EVERYONE FIGHTS PHARMACY FRAUD)

今日、処方薬における不正が米国において重要な問題ではないと自信をもって唱える者などいない。しかし、患者・医療専門家・保険会社・PBM・法執行機関など様々なステークホルダーが力を合わせることで、不正の拡大を抑制し、保険適用の処方薬が全国民にとってより手の届くものとなるだろう。
| ドウェイン・ルビー(Dwayne Luby)CFE、MBA、CPA、AHFIは、エクスプレス・スクリプツ社(Express Scripts Inc.:米国の大手薬剤給付管理会社)のネットワーク監査およびネットワーク・プログラム・インテグリティのシニア・ディレクター である。 |
 |
| ダン・ガイガー(Dan Geiger)CFE、MBA、AHFIは、エクスプレス・スクリプツ社(Express Scripts Inc.)のネットワーク監査およびネットワーク・プログラム・インテグリティのディレクターである。 |
 |
| アンドレア・ロペス(Andrea Lopez)MSM、AHFIは、薬局ネットワーク・プログラム・インテグリティのシニア・マネジャーである。 |
薬剤給付管理会社(PBM)とは?
WHAT IS A PHARMACY BENEFIT MANAGER? 薬剤給付管理会社(PBM)とは、様々な処方薬の割引購入プログラムに属する健康保険プラン会員への、処方薬の配布に関わる関係者をコーディネートする会社である(翻訳者注:保険会社と薬局間で、保険給付の節約や管理事務代行サービスを保険会社に提供する会社のこと)。クライアントは、処方薬の給付を計画・実行・管理するためにPBMを利用する。 薬剤給付管理プログラムが提供する共通の特徴とは: ●カスタムメイドの給付プランの計画 ●自宅への薬剤の配送(メールオーダー薬局) ●処方箋請求の電子査定システム ●販売時点における、処方箋請求が可能かどうかの査定業務 ●割引価格を提供する薬局のネットワーク化 ●ジェネリック医薬品のプログラム ●製薬会社との間の手数料(販売奨励金)管理事務 ●医薬品処方集の作成 ●医薬品使用状況調査 ●医薬品の動向調査管理 ●疾病管理 ●管理業務の報告 PBMの目指す最高の目的とは、会員の健康を犠牲にせず、また単に費用を会員に転嫁せず、クライアントの処方薬の管理業務を手助けすることである。この目的達成には、PBM自身の利益と、健康保険プランのスポンサーの利益を最大限に連携させることが必要である。 PBM(薬剤給付管理会社)の相関図 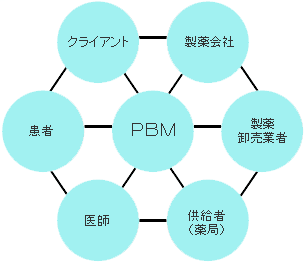 |